Что не желательно в третьем триместре
Из питания в третьем триместре беременности следует исключить продукты, которые перегружают желудок, кишечник и печень, возбуждающе действуют на центральную нервную систему, затрудняют эвакуацию каловых масс, способствуя запорам и усугубляя их.
Также следует отказаться от простых углеводов, которые легко усваиваются организмом и влекут к патологической прибавке веса и увеличению веса плода, что может спровоцировать сложности в родах.
Дрожжевые продукты также не желательны, поскольку провоцируют кандидозный кольпит.
Не следует употреблять те продукты, которые способствуют газообразованию или потенциально аллергичны.
В список нежелательных продуктов входят:
- хлеб, особенно свежий или пшеничный, любая выпечка, торты, пирожные;
- рафинированный сахар, мед, варенье, конфеты, шоколад;
- крепкий чай и кофе, какао, квас, сладкие газированные напитки, сладкие компоты;
- все виды консервов, полуфабрикаты и готовая еда «с лотка»;
- соленья, маринады, уксус, горчица, перец, хрен, пряности;
- копчености, соленая рыба, солонина;
- крепкие (содержат экстрактивные вещества) мясные, рыбные игрибные бульоны;
- грибы, независимо от способа их приготовления;
- яйца, особенно желток;
- рисовая и манная каши;
- жирная рыба и жирные сорта мяса и птицы;
- животные жиры (говяжий или бараний жир, сало);
- жирная сметана, творог, кефир и мягкие непастеризованные сыры;
- цитрусовые, клубника, креветки, малина (аллергенные продукты);
- бобовые;
- колбасы, сосиски, сардельки.
ХАРАКТЕРНЫЕ СИМПТОМЫ
- В зависимости от вида дерматита симптомы будут разными:
- Для контактного характерно появление сыпи на определенном участке, который контактировал с раздражителем. Также развивается общая слабость, возникают небольшие волдыри.
- При аллергическом возникают покраснения кожных покровов, образуются пузырьки, появляется зуд. Подобные симптомы развиваются в месте контакта с аллергеном.
- При себорейном появляются чешуйчатые пятна там, где локализовано большое количество сальных желез. Кожа шелушится, краснеет, появляется перхоть.
- При атопическом дерматите появляется зуд разной степени интенсивности. В двух третях экзематозные высыпания локализуются на характерных для АтД участках кожного покрова — на шее, лбу, на руках и ногах (сгибательные складки). В остальных случаях папулезные высыпания могут появляться на коже живота или других частях тела.
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
ОБЩИЕ СВЕДЕНИЯ О ДЕРМАТИТАХ ПРИ БЕРЕМЕННОСТИ
Дерматологические патологии выявляют у 1,5-3% беременных. Чаще всего это женщины с генетической предрасположенностью к аллергиям и аутоиммунным заболеваниям.
Гестационные дерматозы отличаются общими особенностями:
- имеют благоприятный прогноз;
- непосредственно связаны с периодом беременности;
- в клинической картине чаще всего присутствует зуд.
Атопическое поражение кожи будущих мам хорошо поддается симптоматической терапии. Часто спонтанные улучшения развиваются после родоразрешения. Но при повторных беременностях болезнь может вернуться. На здоровье плода данное заболевание не влияет. Но повышает риск развития у детей в будущем атопического дерматита.
Виды отеков во время беременности
| Вид отека | Причина | Примечание | |
| 1 | Гидростатичекие | повышение давления в капиллярах | отеки, связанные с венозными застоями – растущая матка мешает венозному возврату крови из нижних конечностей. Любые отеки после сдавления – гидростатические. |
| 2 | Гипопротеинемические (онкотические) | снижение в плазме крови уровня белков | появляются, когда уровень белка в пище снижается ниже привычного уровня. Эти отеки характерны при голодании, стрессовых экстремальных ситуациях. Например, в ленинградскую блокаду или в концентрационных лагерях такие отеки были у подавляющего большинства. |
| 3 | Осмотические | снижение в плазме крови уровня солей и выхода солей (чаще натрия) в межклеточное пространство | отеки, связанные с нарушением питания – как с избытком солей, так и с их недостатком. Неразумное применение мочегонных препаратов при отеках во время беременности и трав. |
| 4 | Мембраногенные | повышение проницаемости сосудов (капилляров) | Воспаление, интоксикация, нарушения нервной регуляции. |
Надо понимать, что сам факт беременности и наличия источников прогестерона провоцирует появление отеков. Вначале желтое тело, затем плацента производят прогестерон – гормон второй фазы менструального цикла.
Некоторые женщины имеют отеки во вторую фазу менструального цикла – у них высокая чувствительность рецепторов даже к тому небольшому уровню прогестерона, которое производит желтое тело. В конце беременности прогестерон обеспечиваеит накопления жидкости во внесосудистом (интерстициальном) пространстве. Накопление жидкости во время физиологической беременности обычно колеблется в пределах 1-2 кг.
Применение ферментных препаратов при постхолицистэктомическом синдроме
В некоторых случаях ПХЭС может сопровождаться нарушениями со стороны пищеварительной системы. Это связано с тем, что
сигналом для выработки желчи и панкреатических ферментов становится приём пищи. Если сигнал не поступает или поступает
с перебоями, последующие события также нарушаются. В
результате пища не обрабатывает должным образом, и организм недополучает полезные вещества. Это может сказываться на
общем состоянии организма и проявляться тяжестью после еды, дискомфортом, вздутием или диареей.
Препарат выпускается
в форме
капсул, содержащих сотни маленьких частиц – минимикросфер. Они не превышают по размеру 2-х мм, который зафиксирован
как
рекомендованный в мировых и российских научных работах9,10.
Маленький размер частиц позволяет препарату
Креон воссоздавать процесс пищеварения, каким он был задуман в организме, и тем самым
справляться с
неприятными симптомами. Дозировки препарата обычно подбираются врачом, однако, в соответствии с современными
рекомендациями стартовой
дозировкой считается 25 000 единиц10.
Узнать больше
Важным этапом лечения ПХЭС является ферментотерапия, т.к. во многих случаях ПХЭС имеет место нарушение функции
поджелудочной железы и возникновение ферментной недостаточности11.
Из-за этого возникают проблемы с пищеварением,
проявляющиеся в виде неприятных симптомов, таких как боль в животе, тяжесть в желудке, метеоризм и диарея. Кроме того,
нехватка ферментов сказывается на качественном усваивании питательных веществ: организм не получает необходимые
витамины и минералы.
Креон — современный ферментный препарат, восполняя
дефицит собственных ферментов способствует лучшему усваиванию пищи и улучшению пищеварения. Подробнее о препарате
можно узнать здесь.
Рекомендации, которые помогут избежать проблем
Для того чтобы не попасть в число беременных женщин, страдающих гингивитом (а их, по статистическим данным, более 60%), необходимо придерживаться простых правил.
Регулярно проводить необходимые гигиенические процедуры: чистить зубы, используя зубную щетку с мягкой щетиной, причем делать это максимально тщательно, пользоваться флоссоми антисептическими ополаскивателями.
Отказаться от чрезмерного количества сладкого, употреблять конфеты, шоколад и пирожные в умеренном количестве
Настоятельно рекомендуется воздерживаться от жевания ирисок и карамели, так как остатки тягучих лакомств могут скапливаться в зубодесневом пространстве припухших десен, провоцируя особенно активное размножение микроорганизмов.
Есть больше овощей и фруктов, особое внимание уделить продуктам, содержащим витамин C.. Лечение гингивита у беременных нельзя откладывать на потом
Возникая из-за изменений в гормональном статусе и роста микробной микрофлоры, он провоцирует еще более активное размножение бактерий, которое в самых тяжелых случаях может вызвать внутриутробное инфицирование плода.
Лечение гингивита у беременных нельзя откладывать на потом. Возникая из-за изменений в гормональном статусе и роста микробной микрофлоры, он провоцирует еще более активное размножение бактерий, которое в самых тяжелых случаях может вызвать внутриутробное инфицирование плода.
Как обнаружить отеки?
Сильные отеки при беременности сложно не заметить. Когда отечность выражена не так явно, особенно если накопление лишней жидкости происходит медленно, обнаружить их помогут следующие признаки:
-
Наблюдается подозрительная динамика веса. Если вы соблюдаете рекомендованный врачом режим питания, но недельная прибавка в весе превышает норму для этого срока беременности, скорее всего, где-то в организме задерживается вода.
-
Кольца застревают на пальцах, жмет обувь. Признаки пастозности при беременности легче всего обнаружить по вещам, подобранным по руки или по ноге — они начинают давить. Кстати, кольца лучше снять, пока есть такая возможность.
-
Округляется лицо. Каждый день вы видите свое лицо в зеркале и наверняка заметите, если его формы начнут расплываться, сглаживаться.
-
Остаются следы от резинок. Многие женщины сегодня носят «следки» — короткие носки, которые почти не видно из обуви. Возможно, высокая «классика» не так элегантна, но это прекрасное средство ранней диагностики отеков при беременности. Если их резинки оставляют рельефные следы на ногах, значит, в тканях собирается лишняя жидкость.
-
Появляются необычные ощущения в пальцах. Если вы чувствуете покалывание, жжение или онемение пальцев, если появляется боль или напряжение, когда вы сгибаете пальцы рук или наступаете на пальцы ног, с большой вероятностью это признак отека.
КОГДА БЫВАЮТ ОБОСТРЕНИЯ
Атопический дерматит при беременности диагностируется в 50% или более случаев поражения кожных покровов во время гестации. На его течение или обострение могут влиять многие факторы. Как будет протекать атопический дерматит (АтД) во время беременности спрогнозировать достаточно сложно.
На фоне беременности атопия ухудшается в более половине случаев у будущих мам, страдающих такой формой дерматита. У 24% патология остается в стабильном состоянии. А у 24-25% счастливец состояние кожных покровов при хроническом АтД наоборот улучшается. Особенно часто обострение происходит на сроке до 20 недель беременности.
Обострение заболевания при беременности вызывает следующее:
- угнетается клеточный иммунитет, а гуморальный нарастает;
- усиливается циркуляция крови в коже, что способствует появлению зуда и/или отеков;
- повышается сывороточный прогестерон, а также другие гормоны, усиливающие кожную чувствительность;
- нерегулярный стул, запоры провоцируют хроническую эндогенную интоксикацию.
На фоне гестоза в I триместре беременности обычно обостряется АтД. Во II триместре чаще возникает аллергический ирритантный, токсико аллергический дерматит. А для III триместра характерно появление специфических дерматозов.
В отдельных случаях, на фоне угнетения иммунитета, при беременности возможно улучшение состояния АтД, но чаще всего патология усугубляется.
Профилактика
Уменьшить до минимума вероятность развития гиперацидного гастрита можно только при условии соблюдения профилактических мер. Если у человека имеется склонность к избыточной секреции желудочного сока, то ему необходимо придерживаться диетических рекомендаций, не злоупотреблять жареной и жирной пищей, отказаться от употребления алкоголя и фаст-фуда. Незаменимым помощником в сохранении здоровья желудка, является метапребиотик Стимбифид Плюс, который нормализует баланс желудочной микрофлоры и защищает эпителий органа от агрессивного воздействия соляной кислоты.
10.07.2020
31890
24
/ Доктор Стимбифид
Действие медикаментов при беременности
Почти любая женщина во время беременности сталкивается с лекарственными препаратами. Некоторые из этих препаратов не принесут никакого вреда, а некоторые могут представлять серьезную угрозу для развития ребенка.
При приеме лекарств многие вещества легко проникают через плаценту и оказывают действие на растущий плод. Особенно опасно такое воздействие в первом триместре беременности, когда происходит закладка основных систем организма, начинается развитие нервной, кровеносной и опорно-двигательной системы. Прием некоторых лекарств в этот период может привести к деформациям плода и врожденным порокам развития.
Конечно, бываю ситуации, когда совсем без лекарств не обойтись. Например, при угрозе здоровью матери, при инфекционных заболеваниях, а также при гестозе и угрозе прерывания беременности. В этом случае лекарства должен назначать врач, не только являющийся специалистом в своей области, но и знающий все особенности влияния лекарственных препаратов на развивающийся организм плода.
Пред назначением лекарств врач оценивает соотношение риска и пользы. И назначает только те препараты, лечебный эффект от которых перевешивает возможные последствия для будущей мамы и ее ребенка.
Бессолевая диета — как правильно менять свой рацион?
Бессолевая диета, безусловно, эффективна и помогает бороться не только с отеками, но и с лишним весом, (даже после беременности) снизить риск развития ряда других болезней. В случае ее применения беременными женщинами надо обязательно использовать щадящий вариант.
Во время беременности нельзя полностью исключать соль из своего рациона. К счастью, это и невозможно, потому что многие продукты содержат соль, пусть и в минимальных количествах. Например, овощи, без которых трудно представить себе правильное питание беременной.
Соль в определенном количестве нужна организму, так как она участвует в обменных процессах. И в крови, и в костях, и в мышцах человека присутствует соль. Поэтому во время бессолевой диеты надо именно сокращать ее потребление, а не пытаться исключить полностью. Правильный переход к диете предполагает постепенное сокращение соли при готовке продуктов, и уменьшение в рационе беременной продуктов с высоким содержанием соли.
МЕНОПАУЗА И СОСТОЯНИЕ ВОЛОС
В период менопаузы яичники прекращают вырабатывать гормоны, которые отвечают за воспроизводство и могут влиять на сексуальное поведение. Снижение уровня циркулирующих эстрогенов влияет на всю цепочку репродуктивной функции женщины – от мозга до кожи. Типичным возрастом наступления менопаузы является диапазон между 45 и 55 годами. Женщины в постменопаузе сталкиваются с такими дерматологическими проблемами, как атрофия, сухость, зуд, потеря упругости кожи и гибкости, повышенная травмируемость кожи, сухость волос и алопеция . В настоящее время принято считать, что эти явления вызваны низким уровнем эстрогенов.
Клинические свидетельства влияния эстрогенов на рост волос были получены в ходе наблюдения последствий беременности, приема гормональных препаратов, влияющих на метаболизм эстрогенов, и менопаузы на состояние волос. В период второй половины беременности доля анагенных волос увеличивается с 85 до 95% , при этом доля волос с большим диаметром стержня также выше, чем у женщин того же возраста, которые не готовятся к материнству. После родов происходит стремительный переход фолликулов из фазы продленного анагена в фазу катагена, а затем телогена, с последующим повышенным выпадением волос, заметным через 1–4 месяца (послеродовой эффлувиум). Повышенное выпадение волос, наблюдаемое у многих женщин в период от 2 недель до 3–4 месяцев после прекращения приема пероральных контрацептивов, напоминает выпадение волос, обычно наблюдаемое после родов. Противозачаточные таблетки или гормональная заместительная терапия прогестагенами, которые обладают андрогенной активностью (норэтистерон, левоноргестрел, тиболон), чаще вызывают общее облысение у генетически предрасположенных женщин. Высказывалось предположение, что при генетической предрасположенности провоцирующим фактором выпадения волос у женщин может выступать соотношение эстрогенов к андрогенам . Этому соответствует и выпадение волос, спровоцированное у предрасположенных женщин лечением ингибиторами ароматазы при раке молочной железы . И наконец, женщины в постменопаузе демонстрируют повышенную склонность к выпадению волос по мужскому типу .
Эстрогены, безусловно, выполняют важную функцию во многих отделах человеческой кожи, в том числе в эпидермисе, дерме, сосудистой сети, волосяном фолликуле, а также в сальных и потовых железах, играющих значительную роль в старении кожи, пигментации, росте волос и выработке кожного себума . Помимо изменения транскрипции генов при помощи реагирующих на эстроген элементов, 17-бета-эстрадиол (Е2) также изменяет метаболизм андрогенов в пилосебационном комплексе, который сам по себе демонстрирует заметную активность ароматазы – ключевого фермента в преобразовании андрогенов в Е2. Таким образом, волосяной фолликул одновременно является мишенью для эстрогенов и их источником. Установлено, что эстрогены влияют на рост волосяного фолликула и цикличность путем связывания с экспрессируемыми локально высокооаффинными рецепторами эстрогена (РЭ). Открытие второго внутриклеточного рецептора эстрогена (ERbeta), выполняющего отличающиеся от классического рецептора эстрогена (ERalpha) клеточные функции, а также идентификация мембранных рецепторов эстрогена в волосяном фолликуле стали теми направлениями, которые подлежат дальнейшему исследованию для понимания механизма действия эстрогена на рост волос .
Как подобрать лекарства при беременности
При беременности необходимо откорректировать даже перечень привычных для будущей мамы лекарств. Это касается как таблеток из домашней аптечки, так и тех препаратов, которые женщина может принимать постоянно, например, при хронических заболеваниях. При беременности необходимо обратиться к врачу, чтобы подобрать безопасные аналоги знакомых препаратов.
Многие будущие мамы не задумываются о том, что лекарства могут неблагоприятно повлиять на их ребенка и, почувствовав себя нехорошо, по привычке начинают заниматься самолечением, принимают лекарства без согласования с врачом. К сожалению, эта беспечность может привести к настоящей трагедии — рождению ребенка с пороками сердца, неправильным развитием скелета, с пороками развития нервной системы, внутренних органов и другими нарушениями.
Кроме этого следует помнить, что беременность влияет на работу и самого женского организма. Печень и почки начинают работать по-другому, в результате чего может изменяться скорость выведения лекарств из организма и их метаболизм. И те препараты, которые раньше можно было принимать без побочных эффектов, могут вызвать осложнения и развитие аллергических реакций.
Помните, что беременность — во всех смыслах особый период в жизни женщины
И принимать любые лекарства в этот период следует осторожно и только после консультации со специалистом.. Врач акушер-гинеколог МК «Мать и Дитя» ИДК в г. Новокуйбышевске Бочина Татьяна Николаевна
Врач акушер-гинеколог МК «Мать и Дитя» ИДК в г. Новокуйбышевске Бочина Татьяна Николаевна
Почему болят суставы
Возраст — не единственная причина износа суставов. Усугубляет ситуацию сидячий образ жизни. Если человек мало двигается, полезные вещества не поступают к сочленениям в нужном количестве. Результат — дегенеративно-дистрофические патологии опорно-двигательного аппарата. Хрящевая ткань, которой покрыты сочленения, становится хрупкой, появляется боль, скованность движений, начинаются проблемы с ходьбой.
Среди других причин, по которым болят суставы, можно выделить:
- ожирение: лишние килограммы создают дополнительную нагрузку на позвоночный столб, хрящи;
- травмы: переломы, вывихи, растяжения, которые повреждают сустав;
- болезни, связанные с нарушением метаболизма;
- аутоиммунные патологии, в частности ревматоидный артрит;
- длительные нагрузки, из-за которых перегружаются сочленения, источается хрящевая ткань, воспаляется суставная жидкость;
- плохая экология.
Отдельно нужно упомянуть о неправильном питании, которое спровоцировало дефицит полезных веществ. Избыток жиров, углеводов, канцерогенов разрушают сочленения, не позволяют им вовремя обновляться.
Что делать при отеках во время беременности (общие рекомендации)
- Контроль анализа мочи в 3 триместре должен быть раз в 2 недели. Необходимо следить, чтобы в моче не было белка, а уровень лейкоцитов не поднимался выше «5».
- Практически при всех отеках рекомендованы контрастные процедуры, контрастный душ, а лучше всего – баня с последующим обливанием холодной водой или купелью. Это позволяет улучшить работу периферических капилляров и усилить отток жидкости из межклеточного пространства.
- Никогда не надо ограничивать жидкость и исключать соль из питания.
Причины отеков у беременных и помощь при их возникновении
| Лимфостаз | Несимметричные отеки (например, отек одной ноги). Может помочь лечебная физкультура, компрессионные чулки, консультация остеопата, бандаж. |
| Варикозная болезнь | Страдают глубокие вены нижних конечностей и вены малого таза. Помощь такая же. Консультация флеболога, гематолога. |
| Отеки, связанные с неправильным положением | Отеки пальцев рук во время беременности по утрам при снижении подвижности во время сна (обычно за месяц до родов). Отеки ног при привычке сидеть нога-на-ногу или на стуле с твердым краем. Помощь – Упереться в косяк двери, сделать несколько круговых движений в плечевых суставах. |
| Отеки, связанные с питанием | При уменьшении белка в пище через 2-3 недели, которые участвуют учащением схваток Брекстон-Хигса. Надо вводить в рацион растительные и / или белки. См. Питание беременных. |
| Отек носа | Часто связано с нарушением сна. Помощь – посещение бани, дыхательные практики йоги, ароматерапия – Масло для дыхания, вдыхание цедры лимона, веток черемухи, Ринорин, гомеопатические препараты – мазь Флеминга, Эуфорбиум композитум назентропфен С. |
| Отеки, связанные с нарушением солевого обмена: | Увеличение потребления чистой воды в первой половине дня. Огурцы – как источник минеральных солей. Сырая свекла в виде салата или сока – как источник калия. Минеральная вода, морсы, компот из сухофруктов. Уменьшение в рационе молочных продуктов и, особенно, молока. Диета при отеках во время беременности, использующая гречу с овощами. (см. «Разгрузочная диета»). |
Какие состояния сопровождаются отеками у беременных
Бывают угрожающие состояния во время беременности, которые тоже могут сопровождаться отеками. К самым грозным преэклампсия и эклампсия . Это состояние не всегда сопровождается значительными отеками, но они могут сопутствовать ему.
Появление и нарастание уровня белка в моче, рост артериального давления, в некоторых случаях и развитие отеков требуют тщательного наблюдения акушера-гинеколога и, часто, госпитализации в отделение патологии беременности. Преэклампсия проходит только после родов, можно с помощью лечения попытаться сдержать ее развитие, но обратного хода это состояние не имеет.
Часто перед родами отеки уменьшаются в связи с гормональной перестройкой, вес уменьшается на 1-2 кг без диетических мероприятий.
Иногда на 3 сутки после родов могут появиться отеки нижних конечностей, связанные с ростом пролактина и приливом молока. Эти отеки пройдут на 10-14 сутки.
Желаем гармоничной беременности!
1. Появление сосудов на ногах – проблема косметическая или медицинская? Врожденная или приобретенная?
Давайте по порядку. Часто в средствах массовой информации сосудистые звездочки позиционируются как первый этап какого-то серьезного заболевания. То есть, если у вас появились звездочки, то очень скоро вы столкнетесь с проблемами и заболеваниями вен, и даже с осложнениями. Однако это не верно, поскольку необходимо различать проблему косметическую и проблему медицинскую. Сосудистые звездочки могут быть у человека всю жизнь на одной или на обеих ногах и оставаться только косметической проблемой. Убирают их из эстетических соображений с помощью склеротерапии, лазерной коагуляции или радиочастотной облитерации (чаще всего используется комбинация этих методов), в зависимости от степени выраженности сосудов. Медицинская проблема – это варикоз, т.е. варикозное расширение, поражение магистральных поверхностных вен. Вот это уже может привести к очень неприятным последствиям, поэтому относиться к варикозу нужно со всей серьезностью медицинской проблемы. Хотя, разумеется, и эстетический вопрос небезразличен, особенно женщинам.
Врожденная или приобретенная это проблема? Большинство варикозов относится к врожденной (генетически детерминированной) патологии, которая начинает себя проявлять не с рождения, а в процессе жизнедеятельности. Вместе с тем, существует огромное количество внешних факторов, влияющих как на проявление такой наследственности, так и на появление приобретенных нарушений. В первую очередь, это беременность и роды, из-за гормонального влияния на стенки сосудов. Это также работа, подразумевающая продолжительное нахождение на ногах или длительное сидение, избыточный вес, ортопедические проблемы (особенно плоскостопие), регулярное длительное ношение высоких каблуков. Подчеркиваю, что только продолжительное нахождение на каблуках – в течение всего дня, причем стоя, может повлиять на развитие этой болезни.
Зачем нужна желчь?
ТАНАЦЕХОЛ таблетки
растительный желчегонный препарат
В качестве желчегонного и спазмолитического средства
применяют при:
- хронических некалькулезных холециститах
- дискинезии желчевыводящих путей по гипомоторному типу
- постхолецистэктомическом синдроме
ПРЕИМУЩЕСТВА:
- желчегонный эффект в сочетании со спазмолитическим действием
- доступная цена
Имеются противопоказания. Необходима консультация специалиста
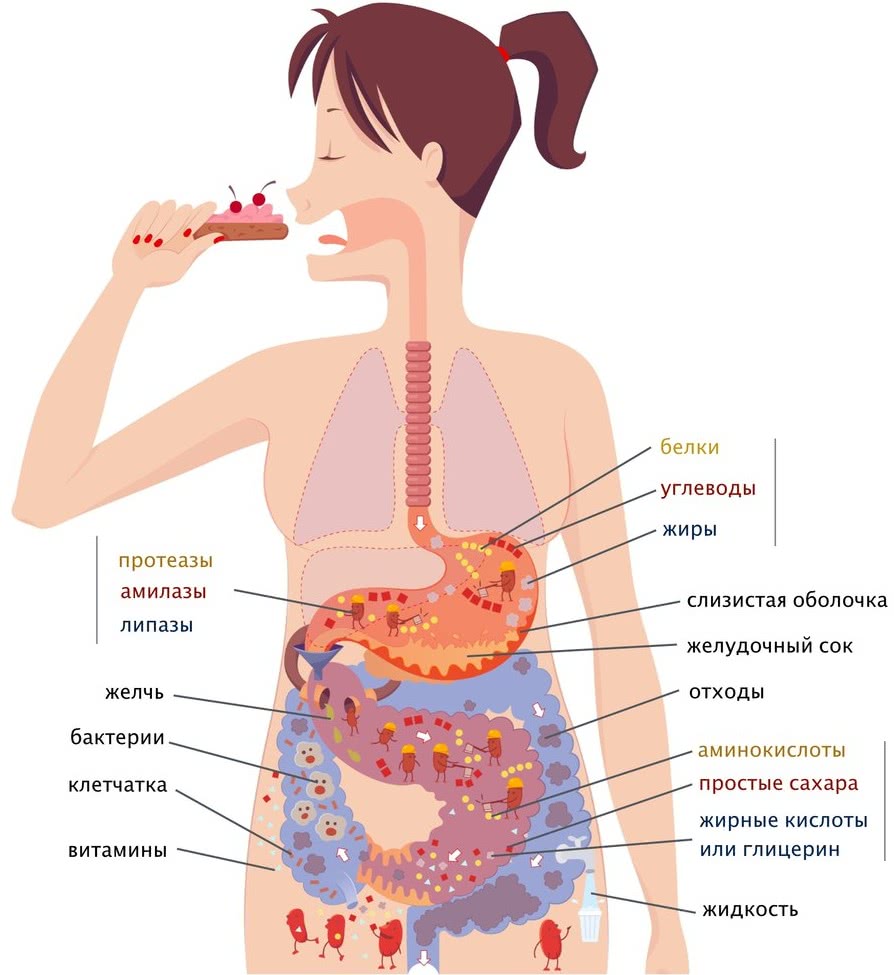
Желчь образуется в печени гепатоцитами, затем накапливается в желчном пузыре и выводится через общий желчный проток в двенадцатиперстную кишку вместе с секретом поджелудочной железы. То есть желчный пузырь выполняет функцию резервуара и передает желчь в двенадцатиперстную кишку.
Химический состав желчи представлен в основном желчными кислотами. Состав желчи «в цифрах» выглядит так:
- желчные кислоты — 35,0 ммоль/л;
- желчные пигменты — 0,8–1,0 ммоль/л;
- холестерин ~ 3,0 ммоль/л;
- фосфолипиды — 1,0 ммоль/л.
Около 22 % желчи — фосфолипиды. Кроме того, в желчи есть белки (иммуноглобулины А и М) — 4,5 %, холестерин — 4 %, билирубин — 0,3 %, слизь, органические анионы (глутатион и растительные стероиды), металлы (медь, цинк, свинец, индий, магний, ртуть и др.), а также липофильные ксенобиотики .
Синтез этих веществ происходит в процессе расщепления холестерина и его выведения из организма человека.
Желчь выполняет в организме две важнейшие функции:
- удаление из организма липофильных компонентов, которые не могут быть выведены почками с мочой;
- секреция желчных кислот, которые участвуют в переваривании пищевого жира и абсорбции продуктов его гидролиза.
Помимо этого, желчные кислоты, находящиеся в желчи, улучшают кишечную моторику, что естественным образом профилактирует запоры. Также желчные кислоты обладают антисептическими свойствами и снижают риск кишечных инфекций . Благодаря желчи из организма выводятся токсины. В целом, любой сбой в транзите желчи может доставить массу неприятностей. Чаще всего это:
- тошнота;
- боли после приема пищи;
- повторяющиеся умеренные боли, локализованные в эпигастрии;
- рвота.
Что должен знать фармацевт?
Прежде всего — какие желчегонные препараты имеют стимулирующий механизм действия, какие сократительный. В зависимости от ведущего механизма действия желчегонные средства подразделяются на:
- холеретики — препараты, усиливающие продукцию желчи;
- холекинетики — стимулирующие поступление желчи из желчного пузыря в кишечник.
Лечение
Головная боль при мигрени чаще не купируется стандартными обезболивающими препаратами, а только специфическими. Их может назначить только невропатолог, а аптеки отпускают по рецепту.
Лечение принципиально включает два направления: купирование приступа мигрени и профилактическое лечение, т.е. направленное на уменьшение частоты приступов. Последнее в свою очередь включает немедикаментозные методы и медикаментозные.
Немедикаментозные методы подразумевают избегание триггерных факторов, в том числе оптимизацию режима труда и отдыха, гигиену сна, прогулки на свежем воздухе и дозированные физические нагрузки.
Для медикаментозной профилактики используются препараты самых разных классов, поэтому доктор подбирает препарат с учетом индивидуальных особенностей пациента.
Профилактическая терапия подразумевает под собой ежедневный прием препарата на протяжении 6-12 мес.
Самой современной группой препаратов для профилактики мигрени являются моноклональные антитела, которые действуют на так называемый белок СGRP (кальцитонин-ген связанный пептид) или его рецептор. Этот белок – один из медиаторов боли, который выделяется в системе тройничного нерва и отвечает за головную боль при приступе мигрени.
Описанные препараты блокируют путь возникновения боли, в котором участвует белок CGRP. Препарат вводится в виде подкожной инъекции 1 раз в месяц.
Если вы обнаружили у себя признаки мигрени – обратитесь к врачу и он определит наиболее эффективную индивидуальную тактику.
В нашем медицинском центре работают доктора, прошедшие специализированную подготовку по диагностике и лечению головной боли. Они установят диагноз, подберут необходимый курс лечения и определят стратегию профилактики головной боли.
Лекарственное средство и дозу специалист подбирает персонально. Лечебно-профилактическая тактика при мигрени разная на разных этапах состояния, поэтому самолечение недопустимо.
Дополнительные методы лечения – физиотерапия и иглорефлексотерапия. Также необходима работа с психологом, направленная на преодоление хронических стрессов и депрессивных состояний.
Пациенту рекомендуется как до первого визита, так и во время лечения вести так называемый «дневник головной боли», который легко найти в сети интернет в свободном доступе. С его помощью можно отследить количество приступов в месяц, индивидуальные провоцирующие факторы, точные характеристики каждого приступа головной боли и в последующем отследить эффективность проводимого лечения.
Без квалифицированного лечения мигрени могут развиться осложнения – неврозы, психосоматические заболевания, депрессии. Может также присоединиться фоновая головная боль, плохо поддающаяся лечению.